El uso de equipos de Presión positiva continua en la vía aérea (CPAP) durante al menos 6 horas diarias constituye un tratamiento eficaz para reducir la gravedad de la Apnea obstructiva del sueño.
El sueño es una función biológica esencial para la vida. Lograr un descanso reparador es crítico para la salud, el bienestar y la calidad de vida en general. Dormir le permite un tiempo al cuerpo y al cerebro para recuperarse del estrés del día. No dormir lo suficiente de manera regular es perjudicial para la salud.
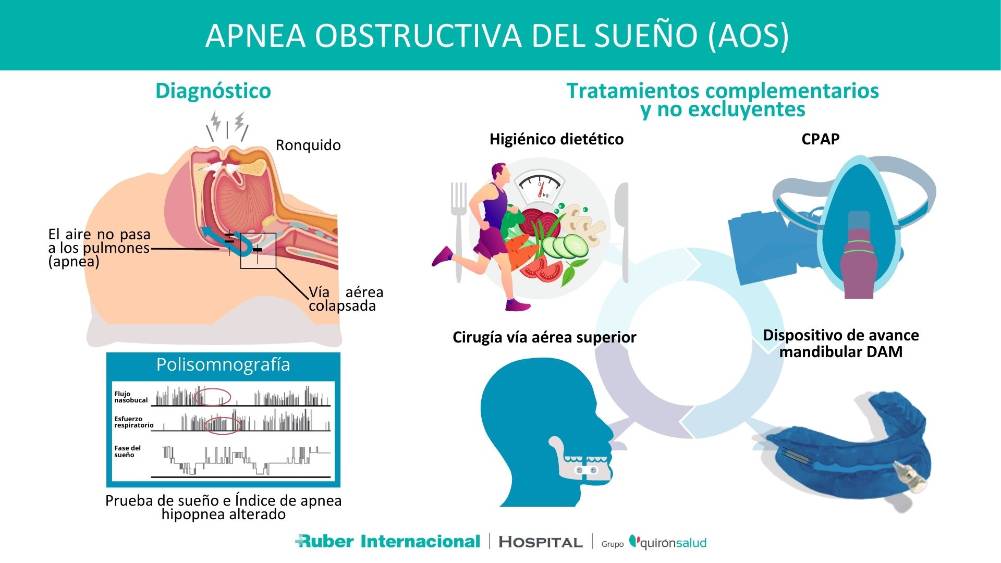
Cuando dormimos, los músculos del cuerpo se relajan, incluidos los músculos que ayudan a mantener la garganta abierta para que el aire entre durante la respiración. Hay personas que, por diversas razones, tienen una garganta más estrecha o colapsable de lo normal, de modo que, cuando los músculos de la vía aérea superior se relajan durante el sueño, experimentan repetidos episodios de cierre parcial o total de la vía aérea que dan lugar a un bloqueo de la respiración (apnea). Este colpaso de la vía aérea genera una interrupción breve del sueño para respirar, una condición denominada Apnea obstructiva del sueño.
La apnea obstructiva del sueño (AOS) es un problema de salud frecuente, potencialmente grave, que afecta a millones de personas en todo el mundo y que tiene consecuencias relevantes para la salud a corto y largo plazo. Entre sus síntomas más frecuentes se encuentran los ronquidos fuertes, jadear al respirar durante el sueño, despertar con la boca seca, presentar dolor de cabeza por la mañana y una somnolencia diurna excesiva.
El diagnóstico y tratamiento de los casos sospechosos de AOS requiere de un equipo multidisciplinar que involucra todos los niveles asistenciales.
El paso inicial
El diagnóstico se inicia con una entrevista y la realización de una historia clínica completa en la que se evalúan todos los signos y síntomas que presenta el paciente y se realiza un examen físico.
«En la exploración física nos centraremos sobre todo en valorar la permeabilidad de la vía aérea, para ello solemos utilizar la escala de Mallampati, para lo cual le pedimos al paciente que abra la boca y saque la lengua y en función de la visibilidad de las estructuras faríngeas clasificamos entre un Mallampati clase uno, que es cuando la faringe está libre y son visibles todas las estructuras faríngeas, y un Mallampati clase cuatro en el que solo es visible el paladar duro. Los estudios muestran que, a mayor Mallampati aumenta el riesgo de apnea del sueño y también muestra una correlación con la gravedad de la apnea», comenta la doctora Laura Lillo Triguero, médico especialista en Neurología, codirectora del Programa de Medicina del Sueño de la Unidad de Neurología del Hospital Ruber Internacional y miembro del equipo de la Unidad multidisciplinar de sueño.

Con la información obtenida durante la entrevista y la exploración física, los casos sospechosos de AOS deben ser evaluados mediante pruebas adicionales que permitan establecer una confirmación del diagnóstico y valorar su gravedad, para lo cual existen diferentes herramientas clínicas.
Un laboratorio del sueño
La mejor manera de diagnosticar la AOS y determinar su gravedad es la realización de un estudio del sueño o polisomnografía nocturna. Un estudio que implica quedarse a dormir en el hospital durante una noche para controlar la respiración y otras funciones corporales mientras se duerme. Durante este estudio del sueño, se colocan algunos sensores al paciente que se conectan a un equipo que vigila la actividad del corazón, de los pulmones y del cerebro, aportando información sobre los patrones de respiración, los movimientos respiratorios torácico y abdominal, así como los niveles de oxígeno en sangre. Esta prueba se realiza en el laboratorio del sueño y bajo vigilancia de técnicos especializados.
Los tratamientos de la AOS son complementarios y no excluyentes
«El Gold standard para el diagnóstico de apnea 0bstructiva del sueño es la polisomnografía hospitalario completo, vigilado por un técnico y que realizamos en nuestro hospital. Con esta prueba obtenemos un registro a lo largo de toda la noche que nos permite calcular el índice de Apnea-hipopnea (IAH), que es una relación entre el número de apneas e hipopneas a lo largo de todo el estudio, dividido por las horas de sueño. Un IAH superior a 15 o superior a 5, pero con síntomas diurnos o nocturnos, establece el diagnóstico de apnea del sueño«. El término hipopnea hace referencia a una obstrucción parcial de la vía aérea.
«Cuando durante el estudio polisomnográfico se registra una reducción del flujo respiratorio naso bucal del 90 por ciento o más y simultáneamente hay esfuerzo respiratorio en los músculos toraco-abdominales estamos ante una apnea obstructiva. En la hipopnea esta reducción del flujo respiratorio es de entre el 30 y el 90 por ciento y se acompaña de una desaturación y un micro despertar«, comenta la especialista.
El análisis de todos los datos y registros obtenidos permiten confirmar el diagnóstico de AOS y establecer su severidad.
«Últimamente, se da también mucho valor a los períodos de desaturación nocturna porque parecen estar muy asociados al daño cardiovascular a largo plazo, esto lo solemos colocar en nuestros informes como CT90, que es el porcentaje de tiempo durante el sueño que el paciente pasa con una saturación de oxígeno inferior al 90 por ciento«. Un porcentaje del 0 por ciento en el CT90 sería un resultado excelente, ya que implicaría que durante toda la noche se ha tenido un nivel de saturación de oxígeno por encima de los límites considerados normales.
Prueba de sueño en casa
Aunque la polisomnografía es el método de referencia para el diagnóstico de la AOS, su complejidad de realización e interpretación, junto con la gran demanda en el diagnóstico, ha hecho que se hagan múltiples esfuerzos en desarrollar equipos y pruebas simplificadas que se pueden hacer en casa.
«La poligrafía respiratoria puede ser útil para el diagnóstico de AOS. En los casos que la probabilidad pre test de que nuestro paciente tenga una AOS es muy alta y que su IAH sea alto, una poligrafía respiratoria puede ser diagnóstica y puede ser suficiente».
La poligrafía es una prueba sencilla que consiste en grabar con un pequeño dispositivo unos determinados registros durante el sueño, no necesita ninguna vigilancia experta durante la noche y se lo puede colocar el propio paciente antes de irse a dormir. El polígrafo se programa a una hora determinada, se instruye al paciente cómo ha de ponerse los diferentes sensores que permiten medir el flujo respiratorio nasal y bucal, los movimientos torácicos y abdominales, la saturación de oxígeno y la frecuencia cardíaca, así como la posición del cuerpo y los ronquidos.
Si los resultados son anormales, la presencia de un número anormal de apneas/hipopneas durante el sueño sumado a los síntomas relacionados con la enfermedad establecen el diagnóstico y permiten cuantificar su gravedad sin hacer más pruebas. Sin embargo, los dispositivos de monitoreo portátiles no detectan todos los casos de apnea del sueño, por lo que el médico pudiera llegar a indicar una polisomnografía, aunque los resultados de la poligrafía sean normales.
En ocasiones, ante un diagnóstico de apnea obstructiva del sueño, es posible que sea necesaria la evaluación por parte de un médico otorrinolaringólogo del equipo multidisciplinar para descartar si hay algún bloqueo en la nariz o en la garganta.
Tratamiento de la AOS
Los objetivos del tratamiento de la AOS son resolver los signos y síntomas de la enfermedad, restaurar la calidad del sueño de los pacientes, normalizar el IAH, mejorar en lo posible la saturación de oxígeno, reducir el riesgo de complicaciones e intentar disminuir los costes de la enfermedad.
Para lograrlo existen un abanico de distintas alternativas complementarias y no excluyentes que, aplicadas de manera aislada o en combinación, pueden adaptarse al caso de cada paciente concreto.
«Empezaremos siempre por las modificaciones del estilo de vida y las medidas higiénico dietéticas que se deben recomendar, en general, para todo trastorno de sueño. Mantener una buena higiene del sueño y unos hábitos diurnos saludables y realizar ejercicios puede ser suficiente en casos muy leves, acompañado de pérdida de peso en casos de sobrepeso u obesidad. Aquellos pacientes con un índice de masa corporal superior a 35 está recomendada la cirugía bariátrica«, explica la doctotra Lillo.
Tratamiento con presión positiva continua en la vía aérea (CPAP)
«En aquellos pacientes con un diagnóstico objetivo de AOS moderada a grave, que presentan IAH mayores a 15/h, que presenten somnolencia diurna excesiva, alteraciones de la calidad de vida relacionada con el sueño y/o hipertensión arterial resistente al tratamiento está indicado el uso de dispositivos CPAP«.
El CPAP (presión positiva continua en la vía aérea, por sus siglas en inglés) es una pequeña máquina que tiene una turbina que permite bombear aire bajo presión dentro de las vías respiratorias de los pulmones y ayuda a mantener la tráquea abierta durante el sueño y evita su colapso.
Para lograr resultados óptimos se requiere un uso del CPAP de al menos 6 horas por noche
«Es el tratamiento de elección inicial y disponemos de 2 tipos de dispositivos, los más antiguos, los CPAP de presión fija cuya presión determinamos nosotros en consulta antes del tratamiento, y los dispositivos más modernos de AutoCPAP en el que la propia máquina registra las apneas-hipopneas, y va ajustando la presión en función del número de apneas. Ambas opciones pueden ser apropiadas», advierte.
Una vez que el paciente se ha adaptado a la máscara, se comprueba que no tiene fugas y se ha acostumbrado al uso del CPAP durante cierto tiempo, es necesario titular y ajustar su presión.
«En una primera visita nosotros establecemos una presión basal baja para que el paciente se pueda amoldar al tratamiento, pero después tenemos que verificar qué presión positiva es la que controla las apneas. Para ello realizamos una nueva polisomnografía, esta vez con el paciente conectado a la CPAP. Durante el estudio, la técnica de sueño va aumentando la presión hasta que comprueba que se controlan las apneas e incluso el ronquido, luego nosotros revisamos esos datos y podemos establecer cuál es la presión óptima que controla las apneas, cuál es el IAH residual, como mejora la saturación de oxígeno y así estamos seguros de que el tratamiento está siendo eficaz».
Se ha demostrado que un cumplimiento del tratamiento con CPAP durante un mínimo de 6 horas por noche consigue los efectos positivos deseados en el ámbito neurocognitivo y cardiovascular, así como una mejora significativa en la calidad de vida de estos pacientes.